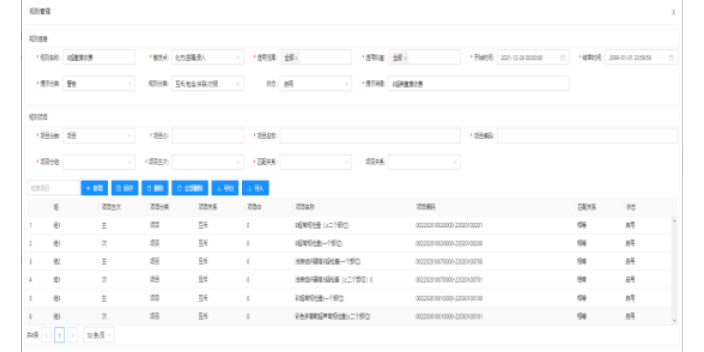
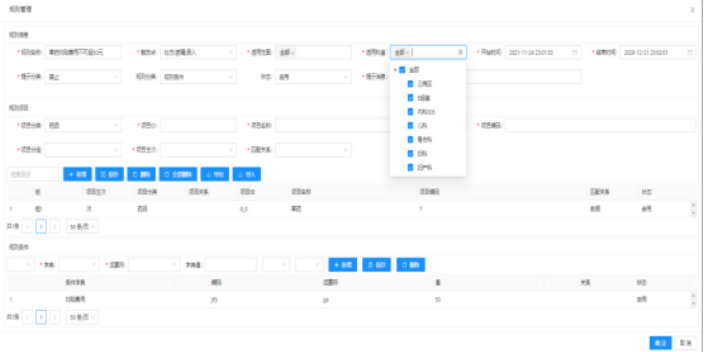
杭州医保内控系统基本功能
如何有效落实医保控费?医保应开展基于DRGs-PPS的日常审核,它完全简化以前医保项目付费下的对医保内药品与收费项目明细的审核,因为在DRG付费方式下病人使用的药品、医用耗材和检查检验都成为诊疗服务的成本,而不是医院获得收益的手段。DRG智能审核主要是针对住院病例的整体审核,通过数据分析和智能编码等方式,使用统计和逆运算对医院病案进行监控管理,杜绝医院发生高编码、分解住院、低标准入院等违规行为。对病例进行系统自动审核,对异常病例进行钻取分析与人工审核,实现与医疗机构的信息沟通,支持稽核管理。医保控费中按需支付、按量支付以及按价值支付分别指什么?杭州医保内控系统基本功能
如何配合使用医保内控系统推进医保基金运行规范?一是完善内控制度体系,确保内部管理有章可循有据可依。二是强化岗位责任,确保内控和管理有效落实,全方面系统地梳理分析业务流程中所涉及的不相容岗位,通过实施分离措施,明确细化责任,横向与纵向相互制约监督,实行人员AB角制度和定期轮岗制度,有效防范关键岗位风险。三是开展内控自查,运用评价结果促进管理提升,监督检查和自我评价,是内部控制得以有效实施的重要保障。通过日常监督检查,查找内控实施过程中存在的突出问题、管理漏洞和薄弱环节,并针对存在的问题进行限时整改,推动内控工作质量进一步提升。安徽数字化医院医保内控系统医保控费可以有效解决弱势群体的医疗保险问题。
医保控费系统:精细化和市场化是主旋律。在医保支付方式变革陷入困境的情况下,医保机构希望通过信息技术手段,更精细化的管控医保基金的支出。人社部希望通过嵌入式的监控软件,实现对医保支付的实时监控,促进诊疗合理化,提高基金使用效率;医保控费的背后是保险机构在产业链上的地位提升——从报销方升级到支付方。医保控费模式不断演进的背后,是保险(社保、商保)在不断的探索角色转型。保险不再局限于简单的财务报销方,开始力图充分发挥“支付方”的功能,从单纯的控费起步,逐步升级为通过自身的议价能力影响产业链中医疗服务的提供方(医院、医药)的合理医疗、用药行为。
DRG医保控费系统测算支付标准是标准体系构建中较为复杂的部分。支付标准测算过程中一般需要直面历史数据质量和合理定价两大问题。DRG组支付标准等于DRG组的相对权重乘以费率得到。但是DRGs—PPS支付标准并不是一个静态指标,需要根据成本因素、物价因素以及新技术、新疗法的应用及时进行动态调整。医保部门在支付标准制定中要适时对DRG病组付费进行前瞻性的研究,并将疾病的诊疗手段考虑进分组因素中,避免发生医院为降低成本而减少甚至放弃使用新技术的情况。要对DRG病组成本做出科学合理的预测,并在实践过程中不断调整与改进。医疗控费的主要目标是从不合理的医疗费用中挤出水分。
随着我国老龄化时代的到来,医疗保险短期收支平衡和长期收支平衡难以保持,医保基金吃紧的现实,更是凸显出了医保“控费”的紧迫性,通过引进 DRG 这一管理工具,我国开始了 DRG 支付方式变革,“控费”是其重要主题。 在 DRG 付费方式下,依诊断的不同、医疗手段的不同和病人特征的不同,每个病例会对应进入不同的诊断相关组。在此基础上,保险机构不再是按照病人在院的实际费用(即按服务项目)支付给医疗机构,而是按照病例所进入的诊断相关组的付费标准进行支付。通过有效控制医疗费用不合理增长,医保基金不超支,使用效率也会更加高效。 医保DRG付费,重要的支付结算依据是病案首页,病案首页从传统的医疗文书资料,已经上升到医保DRG支付的重要凭据,也是国家考核医院指标中7项指标的重要来源,病案首页已经影响到医院的“票子”和“面子”,规范病案首页管理,加强病案首页质控成为重要的命题。 医保控费系统功能包括模拟结算。综合医院医保控费系统多少钱一套
医保控费措施包括费用偿付模式采用预付制。杭州医保内控系统基本功能
医保控费系统有哪些功能?诊疗预警设置:基于临床知识库规则,系统集成7大类预警规则,同时还可自定义规则,符合医院的实际控费操作;违规预警:HIS系统中各费用产生时,调用系统规则库,通过规则运算对费用进行实施审核和控制;付费方式预测:根据患者基本特性、住院天数、相关诊疗项目等信息,结合付费方式规则,按照系统独有的算法,预测准确的付费方式;模拟结算:系统自动按照模拟结算规则进行费用计算,为各类费用指标提供数据支持;超标提醒:根据模拟结算的数据基础,结合科室二次分配的数据及其他费用监控指标,对超标数据进行预警提示。杭州医保内控系统基本功能
上一篇: 严重并发症目录诊断列表查询系统怎么样
下一篇: 智慧HIS使用注意事项